¿Debes vacunar contra la rabia a tu mascota?
La rabia es una enfermedad viral mortal pero prevenible por vacunación. Puede contagiarse a personas y mascotas si un animal rabioso las muerde o araña.
Se trata de una enfermedad zoonótica, que significa que se transmite de animales a seres humanos.
En los Estados Unidos, la rabia se encuentra principalmente en animales salvajes como mapaches, zorrinos y zorros.
Pero en muchos países, los perros callejeros portan el virus de la rabia, y la mayor cantidad de muertes por rabia ocurren por mordidas de perros.
El virus de la rabia infecta el sistema nervioso central. Si una persona no recibe la atención médica adecuada después de una posible exposición a la rabia, el virus puede causar una enfermedad en el cerebro y, en última instancia, provocar la muerte.
La rabia se puede prevenir vacunando a las mascotas, manteniéndose alejado de la vida silvestre y buscando atención médica después de posibles exposiciones antes de que comiencen los síntomas.
Por eso, la respuesta es sí, debes vacunar a tu perro, y a tu gato.
De hecho, en algunos países, como en los Estados Unidos, la vacuna contra la rabia es mandatoria si la persona tiene una mascota.
El animal no es aceptado para sus baños o en un centro de cuidado canino si no presenta su certificado de vacunación, y debe llevar una pequeña medalla en su cuello que indica que está vacunado contra la rabia.
Y no te dejes engañar, por más hermosa e inofensiva que pueda parecer una mascota; si tiene rabia, se transformará en el San Bernardo de la película Cujo, que se infecta con rabia por la mordida de un murciélago rabioso.
Si has estado en contacto con animales salvajes o desconocidos, y has sufrido una mordedura o arañazo, debes hablar con un profesional de salud para determinar tu riesgo de rabia u otras enfermedades.
El médico debe informar a las autoridades de salud pública y de control de animales si se diagnostica un caso de rabia. La población que vive en la zona en donde apareció el animal con rabia debe ser alertada.
Si una persona sufrió una mordedura, debe lavar la herida con agua y jabón. Y buscar atención médica. No hay que asumir que, porque la herida no se ve, no está ahí.
Si por ejemplo, la persona estuvo en una caverna o cueva, o en un bosque al atardecer, el animal rabioso pudo haber sido un murciélago, que tiene dientes muy pequeños y dejará una marca que se vuelve pronto imperceptible.
Una vez que se haya tratado cualquier herida, el médico, posiblemente en consulta con el departamento de salud local o estatal, decidirá si la persona necesita un tratamiento conocido como profilaxis posexposición contra la rabia (PEP).
Las decisiones para iniciar PEP se basarán en el tipo de exposición, el animal al que la persona estuvo expuesta, si el animal está disponible para las pruebas, y la información de laboratorio y vigilancia para el área geográfica donde ocurrió la exposición.
En los Estados Unidos, PEP consiste en un régimen de una dosis de inmunoglobulina y cuatro dosis de vacuna contra la rabia durante un período de 14 días.
El proveedor de atención médica debe administrar la inmunoglobulina antirrábica y la primera dosis de la vacuna antirrábica lo antes posible después de la exposición.
Las vacunas actuales son relativamente indoloras y se administran en el brazo como una vacuna contra la gripe o el tétanos.
Síntomas de la rabia
El período de incubación de la rabia suele ser de 2 a 3 meses, pero puede variar de 1 semana a 1 año, dependiendo de factores como el lugar de entrada del virus y la carga viral.
Los síntomas iniciales de la rabia incluyen fiebre con dolor y sensación de hormigueo, pinchazos o ardor (parestesia) inusuales o inexplicables en el lugar de la herida. A medida que el virus se propaga al sistema nervioso central, se desarrolla una inflamación progresiva y fatal del cerebro y la médula espinal.
Hay dos formas de la enfermedad:
- La rabia furiosa, que produce signos de hiperactividad, comportamiento excitable, hidrofobia (miedo al agua) y, a veces, aerofobia (miedo a las corrientes de aire o al aire fresco). La muerte ocurre a los pocos días por paro cardiorrespiratorio.
- La rabia paralítica, querepresenta aproximadamente el 20% del número total de casos humanos. Esta forma de rabia tiene un curso menos dramático y generalmente más largo que la forma furiosa. Los músculos se paralizan gradualmente, comenzando en el sitio de la mordedura o el rasguño. Lentamente la persona entra en coma y finalmente muere. La forma paralítica de la rabia a menudo se diagnostica erróneamente, lo que contribuye a que no se notifique la enfermedad.
Estadísticas de la rabia
A nivel mundial, la rabia causa unas 59,000 muertes cada año.
Aunque la vacunación de animales domésticos y programas de adopción que previenen que haya perros callejeros disminuyó la incidencia de la rabia, la mordedura de perros rabiosos todavía representa el 99% de los casos globales.
En los Estados Unidos, las cifras de la rabia han bajado dramáticamente. Antes de 1960, la mayoría de los casos de rabia en humanos eran por ataques de animales domésticos. Ahora, más del 90% de los casos reportados a los Centros para el Control y la Prevención de Enfermedades (CDC) son a causa de animales salvajes.
Se reportan menos de 3 casos al año.
Dónde se presenta la rabia en los Estados Unidos
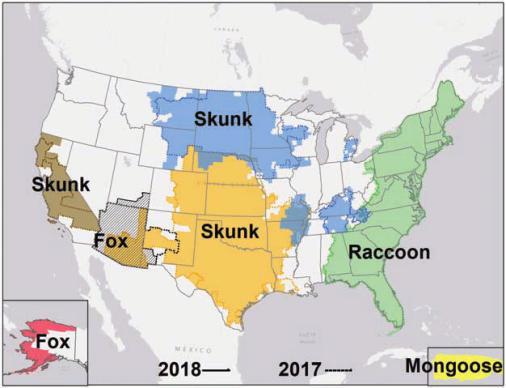
|Rabia en los Estados Unidos por animal y zona. Raccoon es mapache, skunk es zorrino, fox es zorro, y mongoose es mangosta. Gráfica: CDC.
Fuentes: CDC, OMS.
© 2024 Pan-American Life
